Maladie d'Alexander — Wikipédia
| Maladie d'Alexander | |
| Référence MIM | 203450 |
|---|---|
| Transmission | Dominante |
| Chromosome | 17q21 |
| Gène | GFAP |
| Empreinte parentale | Non |
| Mutation | Ponctuelle |
| Mutation de novo | La plupart des cas |
| Nombre d'allèles pathologiques | 49 |
| Pénétrance | 100 % |
| Nombre de cas | plus de 450[1] |
| Diagnostic prénatal | Possible |
| Liste des maladies génétiques à gène identifié | |
| modifier | |
| Spécialité | Endocrinologie et neurologie |
|---|
| CIM-10 | E75.2 |
|---|---|
| CIM-9 | 331.89 |
| OMIM | 203450 |
| DiseasesDB | 30685 |
| MeSH | D038261 |
| GeneReviews | [1] |
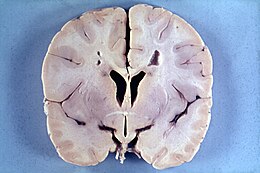
La maladie d'Alexander est une maladie rare de la substance blanche du cerveau. Elle survient le plus souvent dans les premières années de vie (forme infantile) mais parfois plus tard (forme juvénile) mais des formes néonatales ou de l'adulte existent.
Diagnostic prénatal
[modifier | modifier le code]Le diagnostic prénatal de la maladie d’Alexander est possible par IRM et par un séquençage de l’ADN[2]. Si après l’échographie, des doutes subsistent sur un possible diagnostic de la maladie d’Alexander, un test IRM est proposé pour une évaluation clinique. Un test génétique est également proposé aux parents afin d’évaluer les risques de transmission à l’enfant. L’imagerie pour un diagnostic prénatal est préférable après trois mois de grossesse et sans injection de produit de contraste. Un test génétique est dans la plupart du temps effectué afin de chercher de possibles mutations sur le gène codant la protéine GFAP par amniocentèse, technique la plus courante de diagnostic prénatal génétique mais qui présente un risque de fausse couche de 0,3 à 1 %. La protéine GFAP est une protéine du cytosquelette des cellules du Système nerveux central. Lorsqu’elle est non fonctionnelle, elle est responsable de la formation de fibres de Rosenthal et d’une dégénérescence de la myéline. C’est le cas dans 97 % des cas de diagnostic de la maladie d’Alexander[2].
Le diagnostic prénatal de la maladie d’Alexander est cependant non spécifique, les signes et symptômes pouvant être confondus avec d’autres syndromes. La maladie d’Alexander est donc souvent utilisée comme diagnostic différentiel par rapport à certaines leucodystrophies et méga encéphalopathies.
Présentations cliniques
[modifier | modifier le code]Les principaux signes de cette maladie apparaissent avant deux ans et comprennent une macrocéphalie, des bosses des os frontaux, des convulsions, un retard psychomoteur progressif et une quadriparésie. Une hydrocéphalie secondaire à une sténose de l'aqueduc de Sylvius est fréquente[2]. La survie des enfants atteints se compte en mois ou en années.
La forme infantile survient entre quatre et dix ans avec une survie possible jusqu'à 30 ans. Les signes comprennent des signes bulbaires incluant difficultés d'élocution, vomissements fréquents et des troubles de déglutition. Spasticité des membres inférieurs, ataxie, convulsions et pertes des fonctions intellectuelles complètent le tableau[2].
La forme néonatale est surtout marquée par une hydrocéphalie avec convulsions ; le décès survient avant deux ans.
La forme adulte est très variable et beaucoup plus rare.
Notes et références
[modifier | modifier le code]- (en) Gorospe JR et Maletkovic J. « Alexander disease and megalencephalic leukoencephalopathy with subcortical cysts: leukodystrophies arising from astrocyte dysfunction » Ment Retard Dev Disabil Res Rev 2006;12:113-22
- (en) Srivastava S, Naidu S, « Alexander Disease », dans Pagon RA, Adam MP, Ardinger HH. et al. editors, GeneReviews® [Internet], Seattle (WA): University of Washington, Seattle; 1993-2015, 15 novembre 2002 [mis à jour le 8 janvier 2015] (lire en ligne)
Liens externes
[modifier | modifier le code]- (en) « Online Mendelian Inheritance in Man, OMIM (TM) », université Johns-Hopkins, Baltimore, MD. (numéro MIM : 203450)
- (en) « Genetics Home Reference, GFAP », sur ghr.nlm.nih.gov, revu en novembre 2008 et publié en décembre 2014
- (en) « Family practice notebook, Scott Moses MD, Amniocentesis », sur fpnotebook.com,


 French
French Deutsch
Deutsch