Malformation — Wikipédia
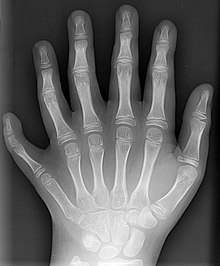


Une malformation est une anomalie (dysgenèse, anomalie du développement, altération morphologique) congénitale, c'est à dire acquise in utero, d'un tissu ou d'un organe du corps humain ou de tout être vivant. Elle est due à un trouble du développement du fœtus ou de l'embryon.
Selon le type de malformation (et son caractère primaire ou secondaire), elle est découverte lors du diagnostic prénatal (via l'échographie, des analyses de sang et d’autres tests prénataux), ou à la naissance, voire plus tard.
Il existe des malformations majeures et mineures. Les malformations majeures donnent à l'individu un handicap très grave voire mortel. Les malformations mineures (exemple : brachymétatarsie) n'ont pas de conséquences sérieuses pour l'individu.
Certaines malformations, dites évitables, peuvent généralement être prévenues par une alimentation équilibrée lors de la grossesse, en évitant l’alcool, le tabac, les radiation, certains médicaments tératogènes ou mutagènes et l'eposition à crtains perturbateurs endocriniens.
Leurs causes sont souvent inconnues, mais elles peuvent inclure des facteurs génétiques, environnementaux, des infections maternelles, et l’exposition à certains médicaments ou substances pendant la grossesse.
Typologies de malformations, classifications
[modifier | modifier le code]Il existe une grande variété de malformations : de la simple disgrâce mineure aux malformations sévères qui conduisent à la mort, in utero parfois. Les malformations sont uniques ou multiples, symétriques ou non, accidentelles ou d'origine génétique. Elles sont presque toujours congénitales ou « constitutionnelles »[1].
On distingue généralement :
- les malformations primaires (aussi dites "vraies") ; repérées chez 2 % des enfants nés vivants et chez 12 à 14% des mort-nés, mais le taux réel est plus important car toutes ne sont pas repérées ou déclarée[1] (il existe peu de registres des malformations et certaines anomalies restent cachées la vie durant du patient) ;
- les malformations secondaires (on parle alors plutôt d'anomalie congénitale), qui ont une cause extrinsèque (malformations secondaires, disruption dans la croissance d'un organe[2]... sans origine génétique) ;
On distingue aussi :
- les malformations structurelles : anomalies physiques, comme l’absence d’une partie du corps ou une malformation de celle-ci. Elles incluent par exemple les anomalies cardiaques, le bec-de-lièvre, la dysplasie congénitale de la hanche, le spina bifida et le pied bot ;
- les malformations fonctionnelles : elles affectent la composition et le fonctionnement chimique, biochimique et hormonal du corps, touchant des systèmes comme le système nerveux, métabolique ou immunitaire. Ce sont par exemple le syndrome de Down, la surdité, la cécité, l’hypothyroïdie congénitale, la maladie de Tay-Sachs....
Polymalformations
[modifier | modifier le code]Un enfant né malformés sur six est polymalformé (plus précisément : 4,5 % des enfants mort-nés et moins de 0,5 % des enfants vivants), c'est-à-dire porteur de plusieurs malformations (qui peuvent parfois - chez le même enfant - être héréditaires pour certaines et secondaires pour d'autres)[1]
On classe les polymalformations en 3 catégories[1] :
- séquences de malformations (anomalies groupées, effet en cascade issu d'une anomalie primaire (perturbation mécanique éventuellement, par exemple dans le cas de la séquence de Potter ou séquence oligo-amnios causée par un manque de liquide amniotique ;
- syndrome malformatif (groupe d'anomalies a priori sans liens entre elles autre qu'une cause commune et ne correspondant pas à une séquence : c'est le cas par exemple de la trisomie 21 qui conduit à un groupe malformation connu sous le nom de syndrome de Down ;
- association de malformations ; groupe non-fortuit de deux malformations ou plus, non connues comme séquence ni syndrome : exemple : VACTER, acronyme décrivant l'association de malformations « vertébrales, anales, cardiaques, trachéales, œsophagiennes, radiales et/ou rénales ».
Ces distinctions ont une importance pour la classification et le diagnostic des malformations qui, dans certains hopitaux ou pays, font l'objet d'une surveillance via l'inscription dans un registre des malformations congénitales (c'est le cas à Paris par exemple)[3]. L'identification du type de malformation est égalemnet importante pour le conseil génétique aux parents ou futurs parents[1].
Prévalence, registres des malformations
[modifier | modifier le code]La prévalence des cas de malformations est plus ou moins bien documentée selon les pays et elle peut considérablement varier selon les époques et les lieux.
A condition de correctement prendre en compte les morts fœtales et les interruptions de grossesse dues à des anomalie fœtalees, les registres de malformations permettent de disposer de statistiques sur la prévalence géographique et les tendances temporelles en termes de malformations, mais aussi d'associer les malformations entre elles et à d'autres anomalies. Ils sont nécessaires à l'identification de certaines causes ou facteurs de risque de malformation, et enfin il contribuent à évaluer les effets des politiques de dépistage prénatal des anomalies congénitales et des préventions de certains comportements ou expositions à risque[4].
A titre d'exemple, selon le registre de Paris, « elle était de 3,2 % des naissances. Le diagnostic prénatal a progressé de 16,2 % (IC95 % 13,8-18,6) en 1983 à 69,1 % (IC95 % 66,7-71,5) des cas de malformations congénitales en 2000. Les IMG ont progressé de 8,8 % (IC95 % 7,0-10,8) en 1983 à 30,1 % (IC95 % 27,7-32,6) des cas de malformations en 2000 »[4].
Les anomalies congénitales de l'utérus (la plus fréquente est l'utérus bicorne) aboutissant le plus souvent à des accouchements viables à terme, mais plus à risques[5]. Mais certains sous-type d’anomalies utérines congénitales sont associées à des risques obstétricaux différents, allant de l'accouchement prématuré à la mort de la mère (dans les cas d'utérus cloisonné). Il est utile d'informer les femmes concernées des risques qu'elles encourent ou encourus par le foetus en cas de grossesse[6]. En effet, selon Mandelbaum (2024) : sur 50 180 femmes enceintes porteuses d'une anomalie congénitale de l’utérus, l'anomalie la plus courante était l'utérus bicorne (73,5% des cas), devant l’utérus arqué (13,5%) et l'utérus unicorne (10,0%)[6]. 70,6% de ces 50 180 femmes ont eu un bébé né à terme ; prématuré dans 26,8% des cas. Et 2,1% des mères on eu un avortement ou un bébé mort-né, et 0,4% une grossesse extra-utérine. 61,8% des prématurés sont nées entre 33 et 36 semaines ; 16,9% entre 30 et 32 semaines et 21,3% avant 30 semaines. 1 440 naissances ont été « très prématurées », soit 2,9% de ces cas[6]. Le risque de prématurité (34,5%) et de forte prématurrité (6,9%) étaient les plus élevés chez les femmes à utérus didelphe (double). Environ les 2/3 (65,7%) des porteuses d'anomalies utérines ont accouché par césarienne[6]. L'utérus septé (séparé en deux par une membrane, plus ou moins dure se lon les ca) est associé au risque le plus élevé, d'hémorragie utérine notamment. Un risque accru de complications est aussi associé aux utérus didelphe, unicorne et bicorne[6].
Tendances
[modifier | modifier le code]Certains types de malformations sont en recul, et d'autres en augmentation[7]. parmi ces dernière figurent :
- les Malformations cardiaques sévères (défauts septaux atrioventriculaires et tétralogie de Fallot notamment), peut être en lien avec l'augmentation de la prévalence de l’obésité maternelle et du diabète ; Les anomalies cardiaques congénitales sont la seconde malformation congénitales la plus commune dans le monde, et elles montrent une augmentation notable dans les régions à faible indice socio-démographique[8] ;
- les défauts du tube neural (dont l'anencéphalie[9], le spina bifida), ont diminué dans certains pays (Ecosse par exemple)[10] mais restent courantes et préoccupantes ;
- Syndrome de Down : La prévalence de cette anomalie chromosomique est en augmentation, en partie en raison de l’âge maternel qui tend à avancer[11].
Causes
[modifier | modifier le code]Une malformation peut résulter de phénomènes (déterminés par le génome d'un des parents ou des deux parents, transmises selon les lois de Mendel) se manifestant à différents moments [1] :
- avant la fécondation ;
- en péri-conceptionnel ou lors de la conception (en présence d'aberrations chromosomiques ou de mutations géniques récentes (de novo)) ;
- en post-conceptionnel, lors des premières divisions du blastomère ou au moment de la différentiation sexuelle (On peut distinguer, chronologiquement, les embryopathies et les fœtopathies).
Les causes d'anomalie du développement sont multiples : éléments ou composés toxiques de l'environnement (tératogènes, mutagènes), radioactivité, fumée du tabac, alcool, drogues, certains médicaments ou encore des causes génétiques (héréditaires ou dues à des mutations spontanées). Par exemple les malformations génitales sont souvent dues à l'action d'un perturbateur endocrinien à une étape clé du développement des organes génitaux chez le fœtus. Ces facteurs sont appelés facteurs tératogènes.
Dans un sens plus spécifique, et contrairement à d'autres pathologies du développement (déformation, disruption, dysplasie), les malformations vraies sont des événements génétiquement déterminés : elles sont intrinsèques et non la conséquence directe d'un facteur externe ou d'une autre pathologie[12].
Des causes parfois très différentes peuvent causer une même apparence[1]. Par exemple :
- une atrésie de l'intestin peut avoir une cause ischémique, ou être l'effet d'une maladie récessive autosomique (mucoviscidose source de sécrétions digestives si épaisses qu'elles forment un obstacle digestif causant une atrésie intestinale)[1] ;
- l'hydrocéphalie (cavités ventriculaires cérébrales anormalement dilatées) peut résulter d'une toxoplasmose ou avoir une origine génétique (transmission autosomique récessive ou liée à l'X)[1].
La recherche de la cause nécessite souvent une analyse poussée (tests et enquête génétiques...) et, fréquemment, n'est jamais retrouvée.
Boisson alcoolisée
[modifier | modifier le code]
La consommation de boisson alcoolisée pendant la grossesse, même en faible quantité, peut provoquer des malformations[13],[14]. Les risques dépendent du moment, de la quantité, de la résistance de la mère et de celle du fœtus. Un pictogramme de prévention est apposé sur l'ensemble des bouteilles de boissons alcoolisées commercialisées en France.
Facteurs médicamenteux
[modifier | modifier le code]L'influence des médicaments sur l'embryogenèse est connue depuis les années 1960 à la suite de l'affaire de la thalidomide, médicament prescrit chez les femmes enceintes entraînant une phocomélie chez le fœtus[15]. Depuis, les médicaments doivent, pour obtenir leurs autorisations de mise sur le marché, obligatoirement présenter aux autorités de régulation du médicament un rapport sur la tératogenicité de leur produit. Le valproate de sodium (Dépakine, Dépamide, Dépakote,..) a été donné à des dizaines de milliers de femmes enceintes en France[16] pour traiter leur épilepsie ou leur bipolarité, alors qu'on savait depuis le début des années 1980 que cette molécule augmente le risque de malformation[17]. Certains autres antiépileptiques augmentent aussi le risque de malformations congénitales.
Une étude du British Medical Journal publiée le montre qu'il n'y a pas de lien entre contraception orale et malformations congénitales[18].
Facteurs environnementaux
[modifier | modifier le code]Ils sont encore mal connus et mal compris mais ils existent. Ils peuvent faire intervenir des perturbateurs endocriniens et divers polluants organiques, métalliques, organométalliques (tels que le mercure méthylé comme on l'a constaté lors de la catastrophe de Minamata au Japon).
Notes et références
[modifier | modifier le code]- Pathologie du développement : malformations congénitales ; Campus d'Anatomie Pathologique - Collège Français des Pathologistes (CoPath), consulté le 1er Nov. 2018
- Dimmick & DK Kalousek (1992) Developmental pathology of Fetus & Embryo. Chap. 5 132, JB Lippincott Company
- C. De Vigan, B. Khoshnood, A. Lhomme et V. Vodovar, « Prévalence et diagnostic prénatal des malformations en population parisienne », Journal de Gynécologie Obstétrique et Biologie de la Reproduction, vol. 34, no 1, , p. 8–16 (ISSN 0368-2315, DOI 10.1016/s0368-2315(05)82665-1, lire en ligne, consulté le )
- C. De Vigan, B. Khoshnood, A. Lhomme et V. Vodovar, « Prévalence et diagnostic prénatal des malformations en population parisienne », Journal de Gynécologie Obstétrique et Biologie de la Reproduction, vol. 34, no 1, , p. 8–16 (DOI 10.1016/S0368-2315(05)82665-1, lire en ligne, consulté le )
- Christos A Venetis, Stamatis P Papadopoulos, Rudi Campo et Stephan Gordts, « Clinical implications of congenital uterine anomalies: a meta-analysis of comparative studies », Reproductive BioMedicine Online, vol. 29, no 6, , p. 665–683 (ISSN 1472-6483, DOI 10.1016/j.rbmo.2014.09.006, lire en ligne, consulté le )
- Rachel S. Mandelbaum, Zachary S. Anderson, Aaron D. Masjedi et Caroline J. Violette, « Obstetric outcomes of women with congenital uterine anomalies in the United States », American Journal of Obstetrics & Gynecology MFM, vol. 6, no 8, , p. 101396 (ISSN 2589-9333, DOI 10.1016/j.ajogmf.2024.101396, lire en ligne, consulté le )
- (en) Joan K. Morris, Anna L. Springett, Ruth Greenlees et Maria Loane, « Trends in congenital anomalies in Europe from 1980 to 2012 », PLOS ONE, vol. 13, no 4, , e0194986 (ISSN 1932-6203, PMID 29621304, PMCID PMC5886482, DOI 10.1371/journal.pone.0194986, lire en ligne, consulté le )
- (en) Helen Dolk, Maria Loane, Ester Garne et a European Surveillance of Congenital Anomalies (EUROCAT) Working Group, « Congenital Heart Defects in Europe: Prevalence and Perinatal Mortality, 2000 to 2005 », Circulation, vol. 123, no 8, , p. 841–849 (ISSN 0009-7322 et 1524-4539, DOI 10.1161/CIRCULATIONAHA.110.958405, lire en ligne, consulté le )
- Charles J. Limb et Lewis B. Holmes, « Anencephaly: Changes in prenatal detection and birth status, 1972 through 1990 », American Journal of Obstetrics and Gynecology, vol. 170, no 5, , p. 1333–1338 (ISSN 0002-9378, DOI 10.1016/s0002-9378(94)70152-0, lire en ligne, consulté le )
- C.F. Davis et D.G. Young, « The changing incidence of neural tube defects in Scotland », Journal of Pediatric Surgery, vol. 26, no 5, , p. 516–518 (ISSN 0022-3468, DOI 10.1016/0022-3468(91)90695-p, lire en ligne, consulté le )
- (en) Guido Cocchi, Silvia Gualdi, Caroline Bower et Jane Halliday, « International trends of Down syndrome 1993–2004: Births in relation to maternal age and terminations of pregnancies », Birth Defects Research Part A: Clinical and Molecular Teratology, vol. 88, no 6, , p. 474–479 (ISSN 1542-0752 et 1542-0760, DOI 10.1002/bdra.20666, lire en ligne, consulté le )
- Pathologie du développement : malformations congénitales, Collège Français des Pathologistes
- « Alcool et grossesse », sur esculape.com (consulté le ).
- (en) Ramsay M, « Genetic and epigenetic insights into fetal alcohol spectrum disorders », Genome Med, vol. 2, no 4, , p. 27 (PMID 20423530, PMCID PMC2873805, DOI 10.1186/gm148, lire en ligne)
- (de) von Schwerin, A. (1961) « Die Contergan-Bombe. Der Arzneimittelskandal und die neue risikoepistemische Ordnung der Massenkonsumgesellschaft ». Eschenbruch et al. (2009), 252-282. [PDF]
- (Blotière et al. Development of an algorithm to identify pregnancy episodes and related outcomes in health care claims databases: An application to antiepileptic drug use in 4.9 million pregnant women in France. Pharmacoepidemiol Drug Saf. 2018 Jul;27(7):763-770. doi: 10.1002/pds.4556. Epub 2018 May 15.)
- (Bjerkedal et coll. Valproic acid and spina bifida. Lancet. 1982 Nov 13;2(8307):1096)
- « La pilule n'augmente pas le risque de malformations congénitales », sur Santé Magazine, https://plus.google.com/113319432727717328544 (consulté le )


 French
French Deutsch
Deutsch