皮膚筋炎
| 皮膚筋炎 | |
|---|---|
 | |
| 皮膚筋炎患者の膝関節X線写真 | |
| 概要 | |
| 診療科 | リウマチ学, 免疫学, 神経学, 皮膚科学 |
| 分類および外部参照情報 | |
| ICD-10 | M33.0-M33.1 |
| ICD-9-CM | 710.3 |
| DiseasesDB | 10343 |
| MedlinePlus | 000839 |
| eMedicine | med/2608 derm/98 |
| MeSH | D003882 |
皮膚筋炎(ひふきんえん、Dermatomyositis; DM)は、自己免疫疾患の一種である。慢性疾患であり、膠原病の1つとして分類されている。横紋筋が冒される特発性炎症性筋疾患の一つであり、他には多発筋炎(PM)、封入体筋炎(IBM)がある。多発筋炎とは皮膚症状の有無によって区別される。他の膠原病においてもしばしば本症と同様の筋炎の臨床および病理所見が伴うことがある。なお、略称のDMは糖尿病と共通しているため注意が必要である。
歴史
[編集]1975年に発表されたBohanとPeter(ボアンとピーター)の診断基準に基づき、長らく皮疹のある皮膚筋炎(dermatomyositis)と皮疹のない多発筋炎(polymyositis)に分類されていた[1][2]。膠原病内科や皮膚科領域では多発(poly)と多発性(multi)の区別がなされていないため多発筋炎を多発性筋炎と記載されていることもある。OlsenとWartmannはさらに悪性腫瘍に伴う筋炎や封入体筋炎も自己免疫性筋炎に加えて分類した。その後、筋炎特異自己抗体(myositis-specific autoantibody、MSA)と他の膠原病でも見出される筋炎関連自己抗体(myositis-associated autoantibodies、MAA)に関する知見や筋病理所見の特徴が明らかになった。2003年にDalalasとHohfeldが炎症性筋疾患から封入体筋炎を除外したうえに皮疹と有無と筋病理を重視した多発筋炎と皮膚筋炎の診断基準を作成した[3]。2004年にヨーロッパ神経筋センター(European Neuromuscular Centre、ENMC)ワークショップでは皮膚筋炎、多発筋炎、封入体筋炎、免疫介在性壊死性ミオパチー、非特異的筋炎の5つに分類するENMC分類基準を作成した[4]。さらに2014年のヨーロッパ神経筋センターのワークショップでは抗合成酵素症候群(anti-synthetase syndrome、ASS)が独立したサブタイプとして追加された[5]。さらに2018年に皮膚筋炎の診断基準も改訂した[6]。ミクソウイルス抵抗性蛋白質A(myxovirus resistance protein A、MxA)はⅠ型インターフェロン(IFN-Ⅰ)で誘導される代表的な蛋白質である。骨格筋の筋線維におけるMxAの発現は筋束辺縁部萎縮(perifascicular atrophy)よりも皮膚筋炎の診断で感度・特異度ともにすぐれており2018年の改訂で診断基準にも含まれるようになった。皮膚筋炎は全身性エリテマトーデスや関節リウマチとともにⅠ型インターフェロノパチーとして認識されるようになった。全身性エリテマトーデスは病態形成にIFN-Ⅰが関与するうえ、C型肝炎の治療でIFN-α投与した際の副作用で全身性エリテマトーデス様の自己免疫現象が認められるためⅠ型インターフェロノパチーの代表疾患である。臨床的に多発筋炎と診断される例のほとんどが筋病理学的には免疫介在性壊死性ミオパチーであり、多発筋炎の組織学的定義は「CD8陽性T細胞の筋内鞘および非壊死性線維内部への浸潤を伴う」というものであるがこれを厳密に採用すると多発筋炎と病理診断される例はほとんどなくなった。従来、多発筋炎と病理診断されてきた例のほとんどは封入体筋炎であった[7]。そのため、自己免疫性筋炎は皮膚筋炎、抗合成酵素症候群、封入体筋炎、免疫介在性壊死性ミオパチーの4つのサブタイプに分類されるようになりつつある。自己免疫性筋炎は膠原病内科、皮膚科、小児科、脳神経内科と様々な診療科で診療される。2004年に上記4科の疫学者、生物統計学者が集まり、国際筋炎分類基準プロジェクト(International Myositis Classfication Criteria Project、IMCCP)を結成し、新たな国際筋炎分類基準を策定することになった。その結果はヨーロッパリウマチ学会、アメリカリウマチ学会によって2017年に承認された[8]。国際診断基準では無筋症性皮膚筋炎(amyopathic dermatomyositis、ADM)の定義が変更された点に注意が必要である。国際診断基準では筋力低下を認めず、皮膚筋炎に典型的皮疹をもつ症例はすべてADMとよぶ。
疫学
[編集]年間発病率は100万人あたり2~10人という比較的まれな疾患である。他の膠原病の例に漏れず女性の発病率が高く、約2.5倍かかりやすいとされる。発症年齢のピークは5~15歳と40~50歳の二極性を示している。男性の場合は難治で、かつ悪性腫瘍合併例の可能性が高い。
病型分類
[編集]皮膚筋炎や多発性筋炎を含む特発性炎症性ミオパチーはOlsenとWartmannによって以下のように分類されている。
| 病型 | 名称 | 臨床・病理学的所見 | 関連自己抗体 |
|---|---|---|---|
| I型 | 多発性筋炎 | 筋線維の壊死、CD8陽性T細胞・マクロファージの浸潤 | 抗Jo-1抗体など |
| II型 | 皮膚筋炎 | ヘリオトロープ疹などの典型的な皮膚症状を伴う、筋線維束周囲の萎縮、CD4陽性T細胞・B細胞の浸潤 | 抗Mi-2抗体など |
| III型 | 筋症状のない皮膚筋炎(amyopathic DM) | 典型的な皮膚症状のみで筋症状を伴わない。急性間質性肺炎を合併し、予後不良 | 抗MDA5抗体 |
| IV型 | 小児の皮膚筋炎 | 血管炎・皮下石灰化を合併 | 抗Mi-2抗体など |
| V型 | 悪性腫瘍に合併する筋炎 | 治療反応性不良 | 抗TIF1γ抗体 |
| VI型 | 他の膠原病に合併する筋炎 | SLE、強皮症に合併 | 抗U1/U2RNP抗体、他の膠原病の自己抗体 |
| VII型 | 封入体筋炎 | 進行性、治療抵抗性で高齢者に好発。筋細胞内の空胞、線維状封入体が存在 | 自己抗体陰性 |
原因
[編集]
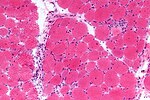
詳しいことはわかっていないが、自己免疫による筋障害であると想定されている。橋本病、バセドウ病や他の膠原病など自己免疫疾患に伴って発症すること、自己抗体を伴うことがあることがその理由とされている。PMの筋病理による所見では筋線維は塩基性に染まり、中心核、多核化、筋径の大小不同、間質の脂肪化、線維化がみられ血管病変の近くの筋では凝固壊死が認められる。炎症細胞浸潤は皆無に近いものから高度のものまで様々で同一例でも時期、部位、筋束の違いによって様々である。血管周囲にと横紋筋周囲にリンパ球主体の細胞浸潤、特にCD8T細胞の浸潤があり、CD8T細胞はマクロファージに伴って筋線維に侵入する。CD8T細胞近傍にはCD4T細胞があり浸潤細胞は主に細胞障害性T細胞(CTL)でパーフォリンとグランザイムにより標的筋細胞を破壊する。CTLはHLAに向けられていると考えられている。封入体筋炎でも封入体が確認できない場合は同様の所見となることがある。DMの病理像は筋束に沿った筋萎縮(筋線維束周辺萎縮)が特徴的とされPMとは病因異なるという仮説も存在する。DMでは血管周囲の浸潤細胞はCD4T細胞とB細胞が主体である。筋膜に補体の細胞膜障害性複合体(MAC)が沈着しており微小血管炎(ミクロアンギオパチー)の機序など液性免疫が関係すると考えられている。このように多発性筋炎と皮膚筋炎の病態が異なるという仮説があるいっぽうで、ANCA関連血管炎による筋炎では筋線維束周辺萎縮が認められないこと、CD4T細胞によるBリンパ球の活性化はろ胞中心で起るという免疫学の知見から病理像で両者を区別することは不可能であり、同一スペクトラムに位置すると考えるべきであるという意見も存在する。
症状
[編集]皮膚筋炎の名の通り、皮膚と筋に典型的な症状が見られる。最近では、筋症状がほとんど見られないにもかかわらず特徴的な皮膚症状がある、筋症状を伴わない皮膚筋炎という疾患概念も加えられている。
皮膚症状
[編集]
ヘリオトロープ疹('heliotrope eyelids' or 'heliotrope rash')とゴットロン徴候(Gottron's papule)と呼ばれる典型的な紅斑が見られる。ヘリオトロープ疹は上眼瞼(まぶた)に見られる浮腫性紅斑をいう。
ゴットロン徴候は手指関節背側面(手の甲側)の角質増殖、落屑や皮膚萎縮を伴う紫紅色の角化性紅斑を指す。
一方、1979年にStahlらが報告した、母指の尺側面および第2~5指の撓側面から時に掌側に達する裂溝を伴う角質化は「機械工の手」(mechanic's hand)と呼ばれる。この兆候は間質性肺炎合併と相関する。
また、手足の伸側には、多形皮膚萎縮症 poikilodermaといって、色素沈着、脱失、萎縮が混在した局面を呈することがある。 爪郭の血管拡張・点状出血もみられることがある。爪周囲紅斑は皮膚筋炎で高率にみられ[9]、爪周囲出血は皮膚筋炎の疾患活動性との相関が報告されている[10]。
体幹の皮膚症状としては、前胸部紅斑(Vネック徴候)、頸部から肩・上腕にかけての紅斑(ショール徴候)、掻破による線状皮膚炎(linear streaks)、むち打ち様皮膚炎(flagellate erythema)などを認めることがある。
- むち打ち様皮膚炎は皮膚筋炎に特有の症状ではなく、シイタケ皮膚炎、ブレオマイシン・ペプレオマイシンによる薬疹、成人発症Still病、サイトメガロウイルス感染症でもみられる。
筋症状
[編集]筋力の低下が見られる。体幹に近い骨格筋が対称的に冒される。
通常、朝起きたとき体を起こしづらいというのが最初の症状である。このときは、これが病気であるということを認識することは少なく、いつもより疲れやすいくらいに感じるものである。しだいに筋力低下は進行し、重いものを持ち上げられなくなったり、普通に軽いものも持ち上げられなくなり、歩行することも困難となって、ついには起き上がることもできない寝たきりの状態となる。
全身症状
[編集]全身倦怠感が見られる。初期段階においては発熱の可能性がある。
その他の症状
[編集]- 関節炎
- 関節リウマチに似た部位に関節痛を生じるが、明らかな滑膜炎ではなく他覚所見はあまりない。
- 肺炎
- 40~50%に間質性肺炎が生じるほか、のどの筋力が低下することにより誤嚥性肺炎を発症しやすい。PM/DMに合併する間質性肺炎は慢性型と急性型に分かれる。慢性型間質性肺炎の合併例は抗Jo-1抗体などの抗ARS抗体が高頻度に検出される。慢性型間質性肺炎は組織学的にはNSIPを呈し、PSL反応性も良好なことが多い。PMでは抗Jo-1抗体陽性例が多く慢性で予後がよい。亜急性の経過を辿る例も器質化肺(OP)やNSIPが大部分でステロイドによって改善が期待できる。DMの間質性肺炎の20%は急速進行性で治療抵抗性で予後不良である。抗ARS抗体が陰性で筋症状やCKの上昇も軽度であるがヘリオトロープ疹やゴットロン徴候などの典型的皮疹がある筋症状を伴わない皮膚筋炎(Amyopathic Dermatomyositis)では急速進行性の間質性肺炎を合併しやすい。このような場合は組織学的にDADを呈し、副腎ステロイド薬には抵抗性で予後が不良である。PM/DMに合併した急速進行性間質性肺炎に対してはPSLとシクロスポリンの併用療法などが有効とされている。3割の患者で筋症状よりも呼吸器症状が先行するとされている。
- 悪性腫瘍
- これは症状というより、悪性腫瘍があると腫瘍随伴症候群として皮膚筋炎を発症するのである。原因となる悪性腫瘍は、日本では胃癌が原因であることが多く、欧米では大腸癌が多い。一般に、消化管癌に合併し、最多のものはその地域で最多であるというだけの話である。悪性腫瘍の合併例では、腫瘍を治療すると筋炎の症状も改善することが知られている。
検査
[編集]筋が冒されることから、筋の異常を調べる検査が主に行われる。また、他の膠原病と同様自己抗体の検査もされる。
- 検尿
- 蛋白尿の出現は、膠原病による血管炎の存在を示唆する。また%クレアチン尿が臨床経過のよい指標となる。
- 血液検査
- クレアチンキナーゼ、GOT(AST)の上昇がみられる。この所見がないならそれは皮膚筋炎ではないか、またはAmyopathic Dermatomyositis(日本語で言うならば筋症状なき皮膚筋炎)であり、重篤な肺疾患を起こしやすい予後不良の疾患である。
- 筋電図
- 筋原性変化をみる。神経原性であれば、筋力低下の原因は他の疾患である(筋萎縮性側索硬化症など)。
- 筋生検
- さまざまな筋線維の壊死と再生がみられ、局所にはCD8+T細胞とマクロファージがみられる。これは特に封入体筋炎(細胞内封入体がみられる)との鑑別として重要なのだが、感度が低い検査である(なにもないところをとってくることが案外多い)。皮膚筋炎では多発筋炎と比較して、血管周囲にCD4+T細胞の浸潤が見られる。多発筋炎では、炎症の主座は筋肉に限定される。
- 自己抗体
- 抗Jo-1抗体は、きわめて特異度が高いがどちらかというと多発筋炎でよく(でもないが)みられる。
- MRI
- STIR画像にて筋肉の炎症所見が手に取るようにわかる。筋生検の部位を決める際にも有用な情報となる。筋炎が改善すれば、MRI上の炎症所見も鮮やかに改善するので、治療効果の評価にも有用である。ステロイドミオパシーとの鑑別も可能と考えられている。
- PET
- まだ報告は少ないが、実際の画像を見れば明らかにMRIよりもさらに高精度に筋肉の炎症を見ることができる。3D-PET画像においては全身の筋肉が映し出され、あたかも解剖学アトラスのようである。筋炎が改善すれば、筋肉は見えなくなる。PET-CTならなおさら美しく、炎症をおこしている筋肉の名前を特定できる。
自己抗体
[編集]筋炎特異自己抗体(MSA)と他の膠原病でも見出される筋炎関連自己抗体(MAA)が知られている。MSAの出現率は20~25%程度であり、抗体の種類によって臨床症状が異なると考えられている。MSAで最も有名なのがアミノアシルtRNA合成酵素(aminoacyl-tRNA synthetase))に対する自己抗体、抗ARS抗体である。
- 抗ARS抗体
抗ARS抗体の代表格は抗Jo-1抗体であり、これらの抗体は抗ARS抗体症候群(筋炎、間質性肺炎、レイノー症候群、発熱、機械工の手)を起こすと考えられている。間質性肺炎はNSIPが多く、早期併発を特徴とする。代表的抗体を以下に示す。
| 自己抗体 | 対応抗原 | 特徴 |
|---|---|---|
| 抗ARS抗体 | アミノアシルtRNA合成酵素 | 間質性肺炎合併多、ステロイド反応性 |
| 抗Jo-1抗体 | ヒスチジルtRNA合成酵素 | 検出率25%、筋炎>間質性肺炎 |
| 抗EJ抗体 | グリシルtRNA合成酵素 | 間質性肺炎>筋炎 |
| 抗PL-7抗体 | スレオニルtRNA合成酵素 | SScとのオーバーラップが高率 |
| 抗PL-12抗体 | アラニルtRNA合成酵素 | 筋症状乏しい |
| 抗KS抗体 | アスパラギニルtRNA合成酵素 | |
| 抗OJ抗体 | イソロイシルtRNA合成酵素 | |
| 抗Zo抗体 | フェニルアラニルtRNA合成酵素 | |
| 抗Ha抗体 | チロシルtRNA合成酵素 |
抗ARS抗体、抗Jo-1抗体以外の測定は免疫沈降法で行われており、専門的な技術が必要である(抗ARS抗体はELISA)。保険収載もされていないため、日常の臨床で抗ARS抗体、抗Jo-1抗体以外を測定するのは困難である。ただし、ARSの対応抗原は細胞質に存在するため、抗核抗体のスクリーニング検査で細胞質が染色される(cytoplasmic pattern)ことから予測が可能である。
- 抗SRP(シグナル認識粒子)抗体
MAAとして有名である。1986年にReevesらによって同定された。筋炎患者の約5%で検出される。SRPは7SL-RNAと6種類のポリペプチドからなる低分子リボ核タンパクであり、タンパク質のN末端シグナル配列を認識し細胞外輸送にかかわる。抗SRP抗体はDM皮疹のないPMで検出され、悪性腫瘍や他の膠原病の併発は少なく、典型的PMと関連すると考えられている。抗ARS抗体症候群陽性とは異なり、間質性肺炎、多発関節炎、レイノー現象などの筋外症状はの合併頻度は少ない。近年はステロイド抵抗性、再燃性が特徴的であり、しばしば免疫抑制剤併用を余儀なくされる。筋生検では炎症細胞浸潤が認められないのが特徴的とされている。リツキシマブの有効性の報告もある。亜急性の経過で重篤化、呼吸、嚥下、心筋障害などを起こす。SRLで検査は可能であり、近年定量法の開発もされた。PM以外の膠原病でも認められる。
- 抗CADM-140抗体(抗MDA5抗体)
ヘリオトロープ疹、ゴットロン徴候など皮膚筋炎の皮膚症状があるにもかかわらず筋炎所見を認めないAmyopathic Dermatomyositis(ADM)に特異的な抗体である。ADMは筋力低下は認められないが筋電図検査などでは筋原性変化などが認められるもの(clinically ADM;CADM)をここでは指す。その対応抗原はmelanoma differentiation-associatated gene 5(MDA5)またはinterferon-induced helicase C domain containing 1(IFIH1)であることが判明している。急速進行性間質性肺炎を高率に併発する。
- 抗155/140抗体(抗TIF1-γ抗体)
悪性腫瘍合併DMのマーカー抗体と考えられている。DM以外の膠原病では殆ど検出されず悪性腫瘍合併のDMにおいては50%以上で陽性となる。後に対応抗原がtranscriptional intermediary factor 1-gamma(TIF1-γ)であることが明らかになった。TIF1-γはTGF-βのシグナル伝達の強度に関与するといわれている。
- 抗Mi-2抗体
DMの1割で陽性となる特異的な抗体である。抗Mi-2抗体陽性DMではステロイドが著効するといわれている。
- 抗Ku抗体
強皮症と多発性筋炎など重複症候群で認められる抗体である。ステロイドが著効するといわれている。
- 抗U1-RNP抗体
混合性結合組織病で認められる。
診断
[編集]1977年に発表されたボアンとピーターの診断基準を用いることが多い。
- 対称性近位筋の筋力低下
- 筋生検による筋炎の存在確認
- 血中筋酵素の上昇
- 筋原性の筋電図変化
- 皮膚筋炎の典型的皮疹
皮膚筋炎の診断には5は必須項目であり、その上で1〜4のうち3〜4項目で確定、2項目で疑いが強い、1項目で可能性ありとなる。近年は抗Jo-1抗体、抗Mi-2抗体、抗SRP抗体のいずれかひとつが陽性という項目を診断基準に加えるべきであるという提案もされている。
治療
[編集]基本的にはステロイドを中心として免疫抑制剤を組み合わせて投与する。ステロイドは最も一般的かつ有効な治療法であり、通常1日3回に分割して投与する。効果が薄ければステロイドパルス療法が試みられる。しかし副作用が強く、特に間質性肺炎が問題となる。免疫抑制剤としてはシクロフォスファミド,サイクロスポリン,メトトレキサートやアザチオプリンが用いられる。筋症状による筋力低下が著しい場合はリハビリテーションも並行して行われる。 リツキシマブ[11] も有望である。 免疫グロブリン静脈注射療法(intravenous immunoglobulin; IVIg)も行われている。
- ProDERM trial group の研究では、95 例が無作為化され,47 例が IVIG 群,48 例がプラセボ群に割り付けられた。16 週の時点で 総合改善スコア が 20 以上であった患者の割合は,IVIG 群では 79%(47 例中 37 例),プラセボ群では 44%(48 例中 21 例)であった(差 35 パーセントポイント,95%信頼区間 17~53,P<0.001)[12]。
予後
[編集]死亡原因としては悪性腫瘍や肺炎、感染症が多く、これらを合併した場合は生命予後が非常に悪い。悪性腫瘍を合併しなければ予後はよく、5年生存率は90%、10年生存率は80%である。約20年後の長期予後に関しては治療が早期になされていれば、約8割以上が通常の肉体作業やスポーツに耐えられる健康状態に回復できるという報告もある。本症は再発率が6割とする報告もあり、再発ないし病態の持続に留意する必要がある。
脚注
[編集]- ^ N Engl J Med. 1975 Feb 13;292(7):344-7. PMID 1090839
- ^ N Engl J Med. 1975 Feb 20;292(8):403-7. PMID 1089199
- ^ Lancet. 2003 Sep 20;362(9388):971-82. PMID 14511932
- ^ Neuromuscul Disord. 2004 May;14(5):337-45. PMID 15099594
- ^ Neuromuscul Disord. 2015 Mar;25(3):268-72. PMID 25572016
- ^ Neuromuscul Disord. 2020 Jan;30(1):70-92. PMID 31791867
- ^ Neurology. 2003 Aug 12;61(3):316-21. PMID 12913190
- ^ Ann Rheum Dis. 2017 Dec;76(12):1955-1964. PMID 29079590
- ^ 大田知子, 他. 膠原病の爪囲紅斑. 西日本皮膚科 47:509-514, 1985.
- ^ Rider LG, et al. Images in clinical medicine. Gingival and periungual vasculopathy of juveenile dermatomyositis. N Engl J Med 3860: e21, 2009.
- ^ Scheinfeld N (2006). “A review of rituximab in cutaneous medicine”. Dermatol. Online J. 12 (1): 3. PMID 16638371.
- ^ Aggarwal R, and others. Trial of Intravenous Immune Globulin in Dermatomyositis. N Engl J Med 2022; 387:1264-1278. DOI: 10.1056/NEJMoa2117912


 French
French Deutsch
Deutsch